Chirurgie & transplantation
Le cancer primitif du foie présente trois particularités
L’existence d’une maladie du foie (hépatopathie) sous-jacente dans la majorité des cas ; en général une cirrhose.
Une chimiorésistance et de ce fait, le seul traitement curatif, à ce jour, du cancer du foie repose donc sur la destruction tumorale directe soit par la chirurgie soit des procédés de destruction locale.
Un mode de dissémination par la veine porte*.
@ * La veine porte draine le sang de l'intestin grêle et du côlon, de l'estomac, de la rate et du pancréas, apportant les deux tiers du débit sanguin du foie, (1 litre/minute chez l'adulte).
Tous les nutriments absorbés par l'intestin, à l'exception des graisses, sont amenés par cette veine au foie, où ils sont transformés en énergie et en constituants des cellules.
Critères de sélection avant hépatectomie majeure
- Fibrose F3 ou cirrhose F4, Child-Pugh A
- Rétention du vert d’indocyanine normale (< 15 % à 15 min) - peu utilisée en France
- Absence d’hypertension portale, absence de varices œsophagiennes
- Plaquettes > 100 000/mm3
- Activité de l’hépatopathie : transaminases ≤ 2N
- Volume fonctionnel hépatique du futur foie restant > 50 %
- Hypertrophie controlatérale du foie obtenue après embolisation portale
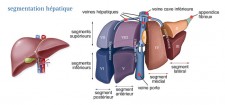
L'hépatectomie partielle (résection)
LES INDICATIONS
En l’absence de fibrose importante du foie non tumoral, la résection est le traitement de référence, même pour les tumeurs volumineuses.
Une hépatectomie partielle est indiquée pour traiter une maladie localisée (nodule solitaire de < 5 cm) et lorsque la fonction hépatique est encore correcte (Child Plug A). S'il existe une cirrhose associée, l'intervention n'est pas possible en raison du risque opératoire et post-opératoire.
L'INTERVENTION
Cette intervention consiste à enlever la partie du foie (lobe hépatique - schéma de droite) qui contient la tumeur ainsi que le tissu environnant. Le volume du futur foie restant doit représenter au moins 40 % du volume hépatique total.
Lorsqu’une hépatectomie droite est envisagée, celle-ci ne doit être réalisée que si une embolisation portale droite préalable a induit une hypertrophie du foie gauche.
La dissémination tumorale des CHC se faisant par voie portale, certaines équipes ont développé le concept de résection anatomique. Dans ce cas, le chirurgien enlève le territoire portal de la tumeur.
Les techniques traditionnelles d'hépatectomie
Elles se font par voie antérieure ce qui permet la réalisation d’une section parenchymateuse avant toute mobilisation du foie droit. De plus en plus les techniques endoscopiques sont proposées.
Les techniques cœlioscopique
La laparoscopie est de plus en plus utilisée pour la chirurgie d’exérèse hépatique. Cette voie d’abord est utilisée de préférence pour traiter les lésions de carcinome hépatocellulaire de taille limitée (< 5 cm) et développées dans les segments périphériques du foie (segments II, III, IV, V, VI), plus accessibles. Cette technique permet de limiter la taille de l’incision mais, également, en cas de cirrhose, de limiter la quantité d’ascite postopératoire.
LES RESULTATS
En 2005, les taux à 5 ans de survie globale sont de 50 % et l'absence de récidive de 30 %. Du fait de l’amélioration du bilan préopératoire, de la technique chirurgicale et du contrôle de la maladie hépatique sous-jacente. Des études ont estimé qu'en 2012, le taux de survie sans récidive à 5 ans de plus de 65 %.
La transplantation hépatique
UNE INTERVENTION LOIN D'ETRE EXCEPTIONNELLE...
En 2017, 3 245 patients étaient inscrits sur liste d’attente pour une transplantation hépatique, soit une augmentation de plus 20 % en cinq ans. Cette même année, 1 374 personnes ont été transplantées.
L'origine des greffons hépatiques proviennent soit de donneurs vivants (prélèvement d’une partie du foie) soit de donneurs ou décédés.
Les greffons provenant de donneurs vivants sont en diminution et ne représentent plus que quelques cas. La grande majorité des prélèvements de greffons issus de donneurs décédés provient de sujets en état de mort encéphalique.
LA PROCÉDURE
La période d'attente avant la transplantation
L'indication de la transplantation hépatique est portée par l'équipe médicale. Vous serez alors inscrit sur la liste d'attente d'un greffon hépatique. Il s'agit d'une liste nationale gérée et contrôlée par un organisme de l'état d'intérêt public l'Établissement Français des Greffes devenu, depuis 2005, l'agence de Biomédecine (1, avenue du Stade de France 93212 Saint Denis La Plaine CEDEX (Tél. 01 55 93 65 50).
La période d'attente d'un greffon hépatique en France est variable selon votre groupe sanguin. Elle était de 12 à 18 mois en 2014 en raison de la pénurie de greffons. Il existe plus de patients en attente que de greffons proposés !
Face à cette situation, la plupart des centres décident soit d’effectuer un traitement d’attente par chimio-embolisation artérielle, soit d’opter pour un "premier traitement curatif", grâce à une résection ou une destruction percutanée.
L'appel de l'équipe de transplantation
Dans la majorité des cas, les malades attendent la transplantation à domicile. Ils laissent leurs coordonnées téléphoniques au centre de transplantation. La coordination hospitalière représentant l'EFG dans les hôpitaux, contacte l'équipe de transplantations pour lui attribuer un greffon compatible avec un des malades en attente.
Un des membres de l'équipe de transplantations appelle le malade inscrit et lui demande, de se présenter sans délai dans le service de transplantation. Même après l'hospitalisation en vue de la transplantation, l'intervention peut être annulée pour l'une des raisons suivantes :
- Une infection aiguë non contrôlée chez le futur greffé.
- Un greffon en mauvais état après évaluation au cours du prélèvement par l'équipe effectuant cette intervention.
- La survenue d'une « super urgence » : malade présentant une hépatite fulminante mortelle en quelques heures dans un autre centre français qui devient prioritaire pour tout greffon prélevé.
LES OPÉRATIONS
La transplantation nécessite deux interventions chirurgicales faites par deux équipes différentes. Une parfaite coordination entre ces deux équipes est de règle afin de réduire au maximum le temps où le greffon hépatique va être refroidi, privé de circulation sanguine. En général ce temps est de quelques heures (10 à 15 heures maximum). Sur le donneur en état de mort encéphalique, la première équipe effectue le prélèvement du foie.
Sur le receveur, la seconde équipe travaille en deux étapes. L'intervention chez le receveur est longue et difficile. Elle dure entre 5 et 15 heures.
La première étape
Elle consiste à enlever le foie malade (exérèse ou ablation). L'hépatectomie consiste à sectionner les attaches ligamentaires du foie, les vaisseaux sanguins venant au foie (artère hépatique et veine porte), ceux le quittant (veines hépatiques affluents de la veine cave inférieure) ainsi que la voie biliaire principale.
La présence de troubles de la coagulation en relation avec une insuffisance hépatique et/ou d'une hypertension portale augmente le risque hémorragique.
La seconde étape
C’est l'implantation du greffon hépatique prélevé ; c'est la transplantation.
L'implantation hépatique est délicate et consiste en la réalisation de 4 anastomoses (raccordement à l'aide de fil chirurgical) :
- Raccordement des veines hépatiques du greffon à la veine cave inférieure du receveur,
- Suture de la veine porte du greffon à la veine porte du receveur,
- Suture de l'artère hépatique du greffon à l'artère hépatique du receveur,
- Enfin, raccordement de la voie biliaire principale du greffon à la voie biliaire principale du receveur.
La transplantation à partir d'un donneur vivant apparenté
Il est possible de son vivant et quand on est en bonne santé de donner une partie de son foie pour un membre de sa famille. Il s’agit alors d’un « Donneur Vivant Apparenté ». Dans le cas contraire c’est une autre personne non apparentée, on désigne sous le terme de « Donneur Vivant Non apparenté ».
Cette double intervention chirurgicale faisant courir un risque au donneur, est également plus délicate à réaliser chez le receveur, elle n’est pratiquée que dans quelques centres de transplantations hépatiques surtout pour les enfants. Cette technique n'est pas utilisée dans le traitement des cancers du foie.
@ Pour en savoir plus : Fédération nationale des déficients et des transplantés hépatiques ; Fédération des Associations pour le Don d'Organes et de Tissus humains
Indications validées de la transplantation hépatique
| Critères | Définition |
|---|---|
| Milan | 1 tumeur ≤ 5 cm ou 3 tumeurs ≤ 3 cm, sans envahissement vasculaire |
| UCSF | 1 tumeur ≤ 6,5 cm ou 3 tumeurs ≤ 4,5 cm, de diamètre total ≤ 8 cm, sans envahissement vasculaire |
| up to 7 | Diamètre du plus gros carcinome hépatocellulaire (cm) + nombre de carcinomes hépatocellulaires ≤ 7 sans envahissement vasculaire |
Tout de suite après la transplantation
LES SUITES IMMÉDIATES
Vous êtes transféré dans un service de réanimation pour une durée moyenne de 5 jours. Ensuite, vous retournerez dans le service de chirurgie digestive d'origine pour une durée moyenne de 15 jours.
LA PROPHYLAXIE ET SUIVI MICROBIOLOGIQUE
C'est une étape très importante. Il faudra faire une mise à jour des vaccinations avant la transplantation car, après, les vaccins à virus vivants atténués sont contre indiqués. Un vaccin annuel contre la grippe est recommandé.
La lutte contre une infection par le cytomégalovirus (CMV), virus qui appartient à la même famille que l'herpès, sera prescrite en fonction de la sérologie du donneur (D) et du receveur (R). Une prophylaxie par valganciclovir (Rovalcyte/Valcyte™) 900 mg/j pour les patients à haut risque (D+/R-) sera prescrite. Un suivi précis ou une prophylaxie est aussi vivement recommandée chez les patients avec un risque intermédiaire (D+/R+, D-/R+).
Une prophylaxie contre les virus de l'herpès (HSV/VZV), par valaciclovir (Zelitrex/Valtrex™) à la dose de 1 g/j chez des patients séropositifs à qui l'on n'aurait pas administré du valganciclovir en prophylaxie sera prescrite.
La prévention d'une infection à Pneumocystis carinii, Toxoplasma gondii par le cotrimoxazole (Bactrim™ Fort) est aussi nécessaire.
LE TRAITEMENT ADJUVANT
En raison de trois essais positifs, en termes de survie, on pourrait vous proposer un traitement par un anticorps monoclonal, le I131 metuximab (Licartin™).
PAR LA SUITE...
IMPORTANT...
Suite à une transplantation du foie vous devrez être suivi à vie. Ce suivi porte sur :
- La surveillance des traitements immunosuppresseurs et de leurs effets secondaires,
- La vérification que le greffon fonctionne correctement,
- Le diagnostic d'éventuelles complications chirurgicales
- La prise charge d'une éventuelle reprise de la maladie initiale
TOUT D'ABORD APRÈS VOTRE SORTIE ...
Les premiers six mois après la transplantation hépatique le rythme des consultations externes est hebdomadaire.
A chaque consultation un prélèvement sanguin pour des analyses biologiques est demandé; parfois une échographie avec Doppler pour étudier les vaisseaux du foie est prescrite.
Une reprise de l'activité professionnelle et une vie normale sont souvent possibles à partir du troisième mois.
Utilité d'un traitement adjuvant par radiothérapie et chimiothérapie
Le traitement adjuvant est parfois proposé. Il associe la radiothérapie externe de la tumeur et des tissus avoisinants. Elle est administrée en cinq ou six séances (sur 5 ou 6 semaines) associée à une chimiothérapie (5-fluorouracile) administrée simultanément pendant la radiothérapie et pendant 4 mois après l'achèvement du traitement de radiothérapie. Des études sont en cours pour valider cette option.
Le traitement après la transplantation
Un traitement immunosuppresseur a pour objectif de moduler les défenses immunitaires et ainsi, de réduire le rejet du greffon après la transplantation. Le rejet est une réaction immunitaire normale survenant chaque fois qu'un organe provenant d'une personne est greffé sur une autre personne. Si la réaction de rejet n'est pas contrôlée, celle-ci conduit inéluctablement à la destruction de l'organe greffé. Le traitement immunosuppresseur doit donc être pris à vie .
Il existe des effets indésirables de ce traitement comme l’induction d’une hypertension artérielle ou le développement d’une toxicité pour le rein. Souvent, les effets indésirables sont en relation avec un surdosage ce qui doit imposer une surveillance clinique régulière et rapprochée ainsi qu'un contrôle régulier du taux dans le sang de ces médicaments.
LES RÉSULTATS
La transplantation hépatique guérit les deux tiers des malades. Des études ont montré à 5 ans des taux de survie globale varie de 63 à 80 % et des taux de récidive est compris entre 4 et 20 %. La mortalité dans la première année est de moins de 10 %. Elle est due à :
- Un non-fonction primaire du foie greffé
- Des infections, bactériennes, fongiques ou virales
- Des complications chirurgicales, thrombose artérielle (5-10 % des cas) ou des complications biliaires, dans 10 à 20 % des cas
Les échecs sont la conséquence
- D'une hépatite C récidivante
- De complications cardiovasculaires ou rénales
- De tumeurs, récidivantes ou de novo
@ Pour en savoir plus, cliquez ici, Les greffes & les différents types de rejets
POUR VOUS AIDER....
TRANSHEPATE
Fédération nationale des déficients et des transplantés hépatiques
10, VILLA BOSQUET 75007 PARIS - Tél. 01 40 56 01 49 - Courriel : transhepat@aol.com -
Mise à jour
13 avril 2025

